Про біопсію ворсин хоріону – опис нового методу пренатальної діагностики у подробицях. Біопсія ворсин хоріона - що це таке
У ХІХ ст. були зроблені спроби з'ясувати походження різних структур плаценти; у 60-70-х роках. ХІХ ст. це завдання було вирішено П. А. Ленінським та Т. Ланггансом, які встановили фетальне походження епітеліального покриву хоріону. Відмінною особливістю ембріогенезу плацентарних ссавців, у тому числі людини, є раннє виникнення та швидкий розвиток трофобласту. Вже на перших етапах дроблення зиготи і далі, на стадії морули, відокремлюються і помітні два типи клітин: поверхнево розташовані, що утворюють трофобласт, і внутрішні більш темні клітини, що формують власне ембріобласт. Трофобласт ще не імплантованого зародка, що є зачатковим матеріалом хоріального епітелію, тією чи іншою мірою виконує трофічну функцію. Імплантація ж є тим рубежем, з якого починається перетворення зачаткового трофобласту на хоріальний епітелій, який разом із позазародковою мезенхімою формує ворсинчастий хоріон.
На 6-7-му добу розвитку зародка починається процес імплантації, у якому трофобласт, впроваджуючись у слизову оболонку матки, грає провідну роль.
За допомогою гістолітичних ферментів, що виділяються, трофобласт руйнує тканини слизової оболонки матки на невеликій прилеглій ділянці, при цьому зникають не тільки епітелій і сполучна тканина матки, але і стінки судин, і, таким чином зародок виявляється оточеним материнською кров'ю. Причому прикріплення та інвазія яйця відбуваються тільки в тій ділянці, де на підставі епітелію матки проходить велика кровоносна судина, тобто вибір місця імплантації обумовлений створенням найбільш сприятливих умовмікрооточення та перенесення хімічних речовин, особливо видалення вуглекислоти. Починаючи з 9-10-го дня розвитку розмноження трофобласта стає настільки інтенсивним, що нова генерація клітин ЦТБ, що мітотично діляться, витісняє імплантаційний «плазмодій» і формує власне синцитіальний шар. У трофобласті з'являються дрібні порожнини (лакуни), які внаслідок ерозії дрібних судин і капілярів надходить кров матері. Тяжі та перегородки трофобласта, що розділяють лакуни, називають первинними ворсинами. З їхньою появою бластоцисту називають плодовим міхуром.
До кінця 2-го тижня вагітності (12-13-й день розвитку) з боку хоріону в первинні ворсини вростає сполучна тканина, у результаті утворюються вторинні ворсини.
Основу цих ворсин становить сполучна тканина, а зовнішній покрив утворений трофобластом. З 3-го тижня розвитку зародка починається період плацентації, який характеризується васкуляризацією ворсин і перетворенням вторинних ворсин на третинні судини, що містять. Процесу васкуляризації ворсин супроводжує зниження темпів зростання та диференціювання епітелію хоріону. У ранньому ангіогенезі виділяють два основні процеси: 1) диференціація ангіобластів із трофобласту; 2) з'єднання ангіобластів у щільні тяжі та в судинну мережу. Надалі відбувається вростання ангіобластичних компонентів у первинні ворсини та їх розгалуження. З 14-го по 20-й день спостерігається інтенсивна проліферація трофобласта, внаслідок якої остаточно встановлюється циркуляція крові у новостворених лакунарних порожнинах, що становлять разом міжворсинчастий простір.
Васкуляризація ворсин і перетворення вторинних ворсин на третинні не відбуваються одночасно і рівномірно по всій поверхні хоріону. Третичні ворсини стають товстішими, у них чітко виявляються два шари епітелію. Сполучнотканинна строма ворсин представлена безбарвною масою з рівномірною мережею ніжних колагенових волокон та двома типами клітин.
Серед клітинних елементів великих ворсин переважають фіброцити, у середніх та дрібних ворсинах – гістіоцити. Кількість клітин Кащенко – Гофбауера (плацентарних макрофагів) досить велика, але вони мають невеликі розміри та неправильну форму. До строми ворсин примикає базальна мембрана трофобласту. Кровоносні капіляри, що утворюються в багатьох ворсинках, зазвичай проходять відразу ж під епітелієм. При поєднанні гілок судин пуповини з місцевою мережею кровообігу встановлюється циркуляція ембріональної крові в третинних ворсинах, що збігається з початком серцевих скорочень зародка (21 день розвитку). Формування плодово-плацентарного кровообігу є важливим етапом морфогенезу плаценти. Розтин спіральних артерій матки внаслідок вростання ЦТБ у стінку судин децидуальної оболонки зазвичай відбувається наприкінці 6-го тижня вагітності та обумовлює виникнення матково-плацентарного кровообігу.
Таким чином, у середині першого триместру антенатального розвитку трофобласт з його ворсинками та позазародковою мезенхімою формують хоріон, що є високоспеціалізованим, потужно розвиненим органом. Поверхня хоріона, звернена у бік порожнини матки, втрачає ворсинки, формуючи таким чином гладкий хоріон. Диференціювання хоріону на гладкий та гіллястий відбувається протягом першого триместру та пов'язане з різними умовами кровопостачання.
Протягом усього терміну виношування дитини майбутні мами здають аналізи та проходять різні обстеження для того, щоб медики мали максимально точні дані про перебіг вагітності та могли вчасно реагувати на будь-які, навіть незначні відхилення. Біопсія ворсин хоріону - це також метод діагностики, тільки аналіз забирається інвазивно (з проникненням у навколоплідний простір). Тому і хвилюються жінки, чи безпечна БВХ і чи не завдасть вона шкоди ембріону.
Суть та призначення діагностики
Біопсія ворсин хоріону - це забір матеріалу безпосередньо з плаценти для подальшого дослідження з метою визначення каріотипу плода.
Зі шкільного курсу біології ви напевно пам'ятаєте, що таке хромосоми. Хромосомний набір визначає як будова окремо взятої клітини, а й всього організму загалом.
Кожна клітина несе у собі так званий код ДНК, який відповідає за наявність чи відсутність спадкових генетичних захворювань. Каріотип – це і є якісний та кількісний показник набору хромосом.
Аналіз каріотипу плода дозволяє діагностувати важкі патології розвитку ембріона на самих ранніх термінахвагітності, коли інші інвазивні процедури проводити категорично протипоказано.
Інвазивні процедури - медичні маніпуляції, пов'язані з проникненням всередину через природні бар'єри. При вагітності можливе проведення біопсії ворсин хоріону, амніоцентезу, кордоцентезу.
Хоріон та його ворсини
Ворсини хоріону - випинання плаценти, зовнішньому виглядущо нагадують невеликі пухирці. Кожна ворсинка містить код ДНК, ідентичний до хромосомного набору клітин плода.
При проведенні процедури лікар забирає матеріал для дослідження на каріотип. Складність маніпуляції виправдовується високою точністю результатів аналізу, які дозволяють визначити наявність або відсутність понад 3800 генетичних захворювань, у тому числі синдрому Дауна.
Відео «Що являють собою ворсини хоріону?»
Відмінність від амніоцентезу
Амніоцентез – процедура забору навколоплідних вод з метою їхнього дослідження на предмет патологій та захворювань. Іноді, навпаки, таким чином вводяться ліки в навколоплідні води. Маніпуляцію можна проводити не раніше 16-20 тижнів вагітності. Крім того, на відміну від БВХ полягає в наступному:
- біопсія проводиться на 10-13 тижні вагітності, а результати готові через 7 днів після здачі аналізу;
- при амніоцентезі результатів чекати доведеться тижнів два - три. Такі терміни пов'язані зі зростанням та розвитком культур бактерій, що використовуються в лабораторіях для проведення діагностики.

Основна відмінність між БВХ та амніоцентезом у тому, що при хоріонбіопсії на аналіз береться фрагмент тканин плаценти, а при амніоцентезі – амніотична рідина
Проте при біопсії підвищується ризик викидня. Крім того, БВХ не зможе визначити захворювання нервової трубки плода, розщеплення хребта. Ці патології можна виявити тільки при проведенні процедури амніоцентезу.
Є ще один нюанс: за БВХ можливий плацентарний мозаїцизм. Він зустрічається лише у 1% випадків. Іншими словами, одні клітини плаценти матимуть нормальний хромосомний набір, інші – з явною патологією.
Термін проведення
Для того щоб провести повноцінне дослідження, ворсина хоріону в діаметрі має бути не менше 1 см. Такого розміру вона досягає вже до 7 або 8 тижнів вагітності. Однак на цьому терміні процедуру проводити досить небезпечно для плода, бо високий ризик порушити розвиток кінцівок малюка.
Оптимальними для маніпуляції вважаються 11-12 тиждень вагітності. Пізніше не рекомендується, бо вже на 13-му тижні хоріон утворює дитяче місце.
Показання
Процедура забору матеріалу для аналізу трудомістка, пов'язана з певним ризиком, тому вона не проводиться за бажанням. Звичайно, за допомогою БВХ вже на ранніх термінах можна дізнатися стать малюка, але жоден лікар не призначатиме її саме з цією метою.
Нижче наведено список показань, за яких майбутній мамі може бути призначена біопсія ворсин хоріону.Діагностика проводиться, якщо:
- вагітна жінка старше 35 років. Справа в тому, що з віком зростає ризик появи патологій плода;
- результати УЗД (ультразвуковий скринінг) говорять про підозру на патологію;
- майбутні батьки – кровні родичі;
- в анамнезі однієї з батьків є генетичні патології, наприклад, хромосомні перебудови, спадкові захворювання, вади розвитку. Анамнез – історія хвороби пацієнта. Чим повніший анамнез, чим чеснішим був пацієнт, тим легше лікареві визначити можливі ризики та спосіб лікування;
- хтось із родичів має моногенні захворювання. Наприклад, муковісцидоз, фенілкетонурія, спинальна аміотрофія;
- є ризик захворювання за статевою ознакою, у зв'язку з чим необхідно визначити підлогу плода наперед. Наприклад, атрофія зорового нерваі гемофілія А та В (гемофілія – порушення згортання крові, при важких стадіях захворювання пацієнт може померти від невеликого порізу на пальці, без спеціальних препаратів кров не зупинити) передаються лише по чоловічій лінії;
- є дитина, яка народилася з пороком розвитку або зі спадковим захворюванням;
- присутні такі фактори, як первинна безплідністьу батьків, викидні, мертвонародження, первинна аменорея і т. д.;
- на ранніх терміни вагітностімайбутня мама піддається впливу несприятливого зовнішнього середовища. До цього відноситься радіоактивне опромінення, вдихання пароподібних отрут. Наприклад, якщо жінка працює на шкідливому виробництві;
- на ранніх термінах майбутня мати приймала ембріотоксичні препарати або проходила рентгенологічне дослідження.
Протипоказання
Для кожної медичної процедури є протипоказання. Так, дослідження не проводиться за:
- загрози викидня. Нехай і з добрими намірами, але біопсію ворсин хоріону є небезпечним вторгненням, пов'язаним із забором частини плаценти;
- запальних процесах, захворюваннях у піхві, на шийці матки чи шкірі живота. Основна небезпека – перенести запальний процес у матку, що загрожує не тільки викиднем, а й загрожує здоров'ю та життю матері;
- наявності у жінки ВІЛ-інфекції. Протипоказання дуже умовне та пов'язане лише з ризиком передати ВІЛ плоду.
Показання для проведення набагато перевищують вагу протипоказань, і ризики виправдані. Головна умова – вибрати клініку та кваліфікованого лікаря.
Пацієнтка повинна розуміти, що біопсія ворсин хоріону не призначається заради батьківської цікавості або за забаганням лікаря.
Підготовка
Підготовка до проведення процедури не займає багато часу і не потребує особливих зусиль. Більше того, всі необхідні для процедури аналізи майбутня мама і так пройде при постановці на облік вагітності.
Для того, щоб пройти хоріонбіопсію, при собі потрібно мати:
- посвідчення особи;
- напрямок від доктора-генетика;
- результати досліджень крові на інфекції, такі як сифіліс, ВІЛ, гепатит В та гепатит С (всі аналізи повинні бути проведені не раніше, ніж за 3 місяці до процедури);
- загальний аналіз крові з лейкоцитарною формулою, зроблений не раніше місяця тому;
- загальний аналіз сечі;
- мікроскопію мазків із піхви;
- дослідження та характеристику крові матері за резус-фактором.
Крім того, іноді жінку можуть попросити принести всі дані, записані з протоколу останнього. ультразвукового дослідженнята ін.
Також варто звернути увагу на кілька нюансів. Перше стосується майбутніх мам.
Пацієнткам, які мають негативний резус-фактор крові, обов'язково наказується перед процедурою купити капсулу з антирезусним імуноглобуліном. Ввести його слід пізніше як протягом 48 годин після проведення маніпуляції. У деяких випадках це роблять одразу ж у клініці.
ВІЛ-інфікованим жінкам у зв'язку з ризиком зараження цією інфекцією плода доведеться пройти більш інтенсивну антиретровірусну терапію.
Техніка проведення
Існує два способи проведення процедури БВХ – трансабдомінально та трансцервікально. При першому методі проникають у матку через прокол черевної порожнини. При другому – через шийку матки.
Важливо! Трансцервікальний спосіб абсолютно протипоказаний жінкам, які страждають на присутність патогенної мікрофлори у піхві III – IV ступеня чистоти.
Вибір здійснюється лікарем відповідно до медичних показників. Обидва методи передбачають використання апарату ультразвукового дослідження, який дозволяє лікарю контролювати рух голки, кількість забраної на аналіз тканини та можливі ризики. Без цього приладу БВХ було б нездійсненним.

БВХ – трансабдомінальний метод
Процедура нагадує просту операцію. Жінка лягає на операційний стіл, далі їй роблять укол місцевого знеболюючого там, де робитиметься прокол. За допомогою голки акуратно проникають крізь черевну стінку, стінки міометрії і нарешті добираються до хоріону. Голку обов'язково мають у своєму розпорядженні паралельно оболонці, щоб уникнути її пошкодження.
Лікар за допомогою шприца з живильним середовищем захоплює потрібну кількість тканини ворсин хоріону (не менше 5 мг) та витягує шприц.
Під час проколу черевної порожнини жінка може відчувати невеликі спазми, що нагадають менструальний біль.
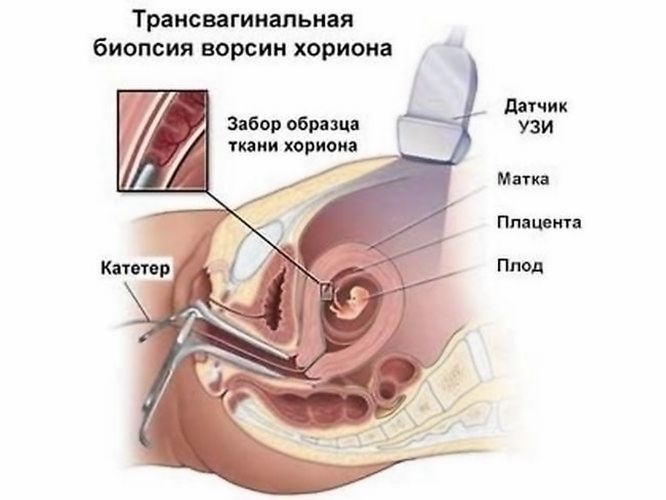
БВХ – трансцервікальний метод
Зовні маніпуляція схожа на простий огляд гінеколога. Пацієнтка розташовується на гінекологічному кріслі, стінки піхви та шийку матки фіксують спеціальними щипцями, за допомогою катетера проникають до хоріонічної тканини. Потім до катетера кріпиться шприц, після чого аналогічно відбувається забір матеріалу для аналізу.
При заборі тканини через шийку матки це нагадає нормальний аналіз на мазок.
Хоріонбіопсія при багатоплідній вагітності
Хоріонбіопсія при багатоплідній вагітності вимагає професіоналізму лікаря, який проводить процедуру. Якщо говорити тільки про технічний бік питання, то можна зазначити, що для точного визначення каріотипу кожного плода ворсини хоріону потрібно брати від кожного плодомістилища. Найчастіше це потрібно для запобігання так званим конфліктним ситуаціям під час вагітності, коли один ембріон заважає розвиватися іншому.
Як поводитися після процедури?
Після проведення процедури БВХ пацієнтка повинна бути у повному спокої. Зазвичай жінку відпускають додому з рекомендацією відпочивати як фізично, так і морально.
Працюючим матусям радять взяти вихідний. Протягом 1–2 днів категорично забороняється піднімати будь-що важке, а також вести статеве життя. Крім того, пацієнтка повинна стежити за своїми відчуттями та виділеннями з піхви.
Невеликі спазми, які з часом стають слабшими – це нормально. Якщо інтенсивність спазмів та больові відчуттязбільшуються, потрібно негайно звертатися до лікаря.
Також приводом для звернення до жіночої консультації є рясні рідкі або кров'яні виділення з піхви. Це ознаки мимовільного переривання вагітності, простіше кажучи, викидня.
Результати
Повний аналіз буде готовий не раніше ніж через 10-14 днів.
Отриманий під час процедури матеріал перевіряється з допомогою різних культур колоніальних бактерій. Кожна їх дає реакцію на мутації в клітинах ворсин.
Для того щоб провести докладну перевірку, потрібно два тижні. Такий аналіз дає право стверджувати, що результат точний на 99%.
Є можливість дізнатися про попередні результати вже за кілька днів. Так званий FISH-метод трохи поступається точності традиційному.
Більше того, він проводиться лише за додаткову оплату. При цьому в кожній лабораторії у будь-якому випадку паралельно зроблять аналіз традиційним методом.
Для отримання максимально точного результату матеріал, забраний у пацієнтки, має пройти певну витримку. Тому традиційний метод є кращим.
Достовірність аналізу
Точність результатів аналізу дорівнює 99%. Відсоток, що залишився, дають на можливість помилки у зв'язку з ймовірним мозаїцизмом. Якщо лікар запідозрив у пацієнтки подібну патологію, вона обов'язково буде спрямована на проходження іншої інвазивної процедури – амніоцентезу чи кордоцентезу. Але вже на пізнішому терміні вагітності.
Крім того, не слід повністю виключати людський фактор чи випадковість. Наприклад, буває таке, що лікар під час проведення процедури бере недостатньо тканини для того, щоб здійснити повноцінний аналіз.
Також досить рідко, але трапляється, що тканини хоріону не вдається культивувати. У разі пацієнтку направляють на повторну біопсію ворсин хоріона.
У деяких лабораторіях можливі помилки, що ґрунтуються на людському факторі. Або ж такі явища, як контамінація біоптату материнськими клітинами (це коли аналіз відображає лише стан плаценти там, звідки взято матеріал, а не стан плода). Ось чому варто звертати увагу на оснащеність та новизну обладнання в тій клініці, де ви збираєтеся проходити процедуру.
За будь-якого сумніву у достовірності аналізу БВХ пацієнтці призначають проходження амніоцентезу. Статистика свідчить, що здебільшого результати проведених досліджень ідентичні. Відсоток похибок невеликий.
Ризики та наслідки
Перед проведенням процедури майбутня мати повинна зважити всі «за» і «проти», врахувати всі ризики. Нестача інформації породжує домисли, а поінформованість дозволяє підготуватися до можливих наслідків.
Ризик викидня після біопсії ворсин хоріону становить 1-2%.
Всі інші ризики пов'язані з професіоналізмом медперсоналу. Прокол голкою природних бар'єрів неодмінно тягне у себе розрив капілярів. Внаслідок цього може утворитися ретрохоріальна гематома. Вона знову-таки може призвести до викидня.
Ризик внутрішньоутробного інфікування становить 0,1-0,5%.Нагадаємо, що ця пригода загрожує життю не лише дитини, а й матері.
Статистика ранніх ускладнень біопсії
- Відсоток викиднів після трансабдомінального способу проколу дорівнює 0,5-1,5%, тоді як після трансцервікального аналізу майже 7,5%.
- Можлива невелика кровотеча з місця проколу.
- Можуть утворитися пристінні гематоми, які провокують відшарування плодового яйця.
- Існує ризик внутрішньоматкової інфекції.
Статистика пізніх ускладнень БВХ
- Іноді трапляються передчасні пологи.
- Немовля може мати невелику вагу.
Чи обов'язково проводити аналіз?
Біопсія ворсин хоріону не входить до тих аналізів, на проведення яких лікар наполягатиме. Хвилювання в цьому випадку виправдане, оскільки існує ризик викидня. Але сукупність медичних показань проведення процедури велика настільки, що переважує страхи.
Чим загрожує відмова?
Відмовившись від проведення процедури, жінка протягом усього терміну виношування вагітності зазнає перманентного стресу, який може спровокувати викидень або завмирання плода.
Біопсія ворсин хоріону необхідна не тільки для ухвалення рішення, чи варто переривати вагітність або застосовувати якесь внутрішньоутробне лікування, але й для підготовки до пологів. Якщо не провести цю процедуру, обґрунтовану медичними показниками, то:
- є ризик народження дитини з патологіями, про які лікар не знатиме;
- у пологовому відділенні може бути потрібного устаткування чи реанімації для новонароджених, якщо раптом під час пологів виникнуть ускладнення;
- не знаючи, чого готуватися, батьки можуть отримати сильну психологічну травму після народження малюка з відхиленнями в розвитку.
Де можна пройти обстеження, вартість та відгуки
Цінова політика не те, на що варто звертати увагу під час виборів поліклініки для проходження процедури БВХ. Майбутня мамамає вивчити статистику медустанови, особливо пункт про відсоток викиднів після проведення біопсії. Крім того, варто оцінити професіоналізм медперсоналу клініки.
Орієнтовна ціна біопсії ворсин хоріона варіюється від 6 000 рублів до 27 000 рублів.
Щодо відгуків. Є і позитивні, і негативні. І винні у цьому переважно суб'єктивні чинники. Все залежить від кваліфікації лікаря, який проводить маніпуляцію. А ще від больового порогажінки. Тому надійніше все-таки орієнтуватиметься на сухі цифри статистики.
Інвазивні методи пренатальної діагностики (відео)
Будь-яка діагностика може проводитися лише після того, як ви дасте на неї свою згоду. Хоча БВХ – метод інвазивний, відсоток ускладнень після забору матеріалу тут зовсім невеликий. Особливо якщо порівнювати рівень ризику з можливістю отримання точних результатівпро стан та розвиток плода вже на ранніх термінах вагітності. Отже, не варто відмовлятися від аналізу, якщо він призначений вам за медичними показаннями. Тільки з усією відповідальністю поставтеся до вибору клініки, в якій ви його здаватимете.
Хоріонбіопсія або біопсія ворсин хоріону – це один із сучасних інвазивних методів прямої пренатальної діагностики. Він призначений для забору зразків тканини ембріонального походження зі своїм наступним молекулярно-генетичним, цитогенетичним, біохімічним дослідженням. Проводиться хоріонбіопсія строго за показаннями і лише у визначені терміни гестації фахівцями, які мають відповідний сертифікат та досвід.
Що таке хоріон і що дає його дослідження
Хоріоном називають ворсинчасту позазародкову зовнішню оболонку. Вона формується на 7-12 день після зачаття зі злиття клітин позазародкової мезодерми та трофобласту. А з кінця першого триместру вагітності хоріон поступово трансформується у плаценту. При цьому його третинні добре васкуляризовані ворсини утворюють розгалуження та формують котилідони (структурно-функціональні плацентарні одиниці). При цьому остаточно припиняється прямий контакт між материнським та плодовим колами кровообігу.
До основних функцій хоріону відносять:
- Відмежування ембріона від тканин стінки матки. При цьому хоріон своєю ворсинчастою частиною контактує з децидуальною оболонкою (що утворюється з ендометрію). А його гладка частина є другим шаром тієї частини плодового мішка, яка називається оболонкою плода.
- Забезпечення обміну речовин та газів між ембріоном та материнською кров'ю (видільна та трофічна функції). Це можливо завдяки проростанню хоріональних ворсин у стінки спіральних артерій стінки матки.
- Захист ембріона від інфекційних агентів та токсинів. Повною мірою цей бар'єр починає працювати з 10 тижнів гестації, коли починається формування плаценти. На ранніх етапах вагітності ворсини хоріону ще не в змозі адекватно фільтрувати речовини, що містяться в крові жінки. Тому цей період характеризується досить високою ймовірністю виникнення порушень ембріогенезу токсичного та інфекційного характеру.
Тканини хоріону мають зародкове походження. Так що їхній генетичний матеріал загалом такий самий, як у ембріона. Та й взяття невеликої частини хоріону на дослідження не впливає на процес органогенезу майбутньої дитини і в 97-99% випадків не є критичним для пролонгації вагітності. Саме це використовується при проведенні хоріонбіопсії для різноманітних спадкових аномалій.
Наскільки інформативна хоріонбіопсія
В даний час біопсія ворсин хоріону з подальшим дослідженням отриманого матеріалу дозволяє виявити майже 3800 різноманітних захворювань. Причому отриманий результат має високий рівень достовірності.
Діагностичні можливості хоріонбіопсії включають виявлення наступних груп захворювань:
- Різноманітних хромосомних аномалій (синдромів Дауна, Едвардса, Тернера, Клайнфельтера, Патау та ін.).
- Моногенні захворювання з різним типом успадкування.
- Ферментопатій – наприклад, фенілкетонурії, синдрому Льоша-Найхана, цитрулінемії, аргінінянтарної ацидурії.
- Таласемії та інших гемоглобінопатій.
- Численні лізосомальні хвороби накопичення. До них відносять сфінголіпідози (хвороби Фабрі, Крабе, Ландінга, Тея-Сакса, Німана-Піка, адренолейкодистрофії та ін), порушення обміну вуглеводів (хвороби накопичення глікогену, хвороба Помпе), порушення обміну глікозаміногліканів (різні мукополіси)
Вірогідність при виявленні цих захворювань дуже висока. Діагностичні помилки можуть бути пов'язані з технічними похибками при заборі матеріалу, коли біоптат ворсин хоріону потрапляють ще й тканини матки. Але таке трапляється рідко. Ще можливі хибнопозитивні результатианалізу на мозаїцизм, коли ця хромосомна патологія виникає лише у клітинах хоріону.
Діагностичні помилки зустрічаються лише у 4% випадків. Причому зазвичай вони пов'язані з гіпердіагностикою, а не хибнонегативним результатами. Так що метод загалом має високу точність. Але властиві йому деякі обмеження. Наприклад, біопсія хоріона виявиться неінформативною за наявності у ембріона дефектів формування нервової трубки, які пов'язані з патологією генетичного матеріалу.
Звичайно, діагностичні можливості методу залежать від технічного оснащення медико-генетичного центру та наявності у ньому певних реактивів. Тому при підозрі на певну аномалію, що нечасто зустрічається, лікар попередньо обов'язково уточнює, чи можна провести необхідне дослідження в даній лабораторії. При необхідності матеріал прямує до іншого регіону з дотриманням необхідних умов транспортування.
У яких випадках проводять дослідження
Біопсія ворсин хоріона - зовсім не звичайне дослідження. Його проводять лише за наявності певних показань, якщо неінвазивні методи діагностики не дозволяють отримати необхідну та достовірну інформацію. Рішення про таку маніпуляцію зазвичай приймається лікарською комісією та вимагає обов'язкової поінформованої згоди жінки. Вона має право відмовитися від запропонованої діагностики, що є підставою будь-яких подальших обмежень обсягом призначуваного обстеження і лікування.

До показань для хоріонбіопсії відносять:
- Попереднє народження у жінки дитини з порушеннями, зумовленими будь-якими генними та хромосомними аномаліями. При цьому враховують і факт мертвонародження або смерті новонародженого у перші кілька діб.
- Наявність у сім'ї осіб із успадкованими хворобами, навіть якщо вони не належать до першої лінії спорідненості. Підтверджене носійство хоча б одного з батьків рецесивного патологічного гена (у тому числі зчепленого зі статтю).
- Несприятливий результат першого обов'язкового пренатального скринінгу (УЗД та біохімічне дослідження) з виявленим високим ризикомнаявності ембріона певних хромосомних захворювань.
Відносним показанням є вік жінки старше 35 років. Адже це пов'язано з підвищеною ймовірністю спонтанних критичних мутацій, особливо за наявності інших факторів, що привертають до цього.
Протипоказання
Запланована біопсія ворсин хоріону може бути відкладена або скасована у таких випадках:
- високий ризик загрози переривання вагітності - наприклад, при множинному міоматозі або наявності великого вузла міоми з істотною деформацією порожнини матки;
- вже діагностований загрозливий аборт (високий тонус матки, поява кров'янистих виділеньзі статевих шляхів);
- наявність у жінки лихоманки, що тече гострої інфекціїабо клінічно значущого загострення хронічного інфекційно-запального захворювання;
- особливості прикріплення хоріону, що призводить до його недоступності для біопсії;
- діагностовані у жінки дерматит або інфекційне ураження шкіри та підшкірної клітковини на передній черевній стінці (при планованій трансабдомінальній хоріонбіопсії);
- інфекційного характеру (у разі трансцервікальної хоріонбіопсії);
- клінічно значуще погіршення загальносоматичного стану вагітної.
Терміни проведення дослідження
Терміни проведення біопсії ворсин хоріону визначаються періодом, коли в ембріона вже закладені основні органи та системи, його оболонки мають досить великий розмір, але при цьому остаточно не сформувалася плацента. Тому процедуру найчастіше проводять між 10 та 13 тижнями гестації.
До того ж у цей період ризик спровокованих біопсією мимовільних абортів істотно нижчий, ніж на ранніх термінах. І лікар зазвичай вже має результат першого базового пренатального скринінгу, що дає орієнтовну інформацію про наявність ознак деяких хромосомних захворювань, що найчастіше зустрічаються.
Більше пізніх термінаххоріон вже поступово трансформується у плаценту. Взяття зразка (частини) цієї освіти також можливе. Але це інше дослідження, яке називається плацентоцентезом або біопсією плаценти.
Можлива також комбінація кількох методик. Наприклад, іноді одним доступом (одноразово) проводяться біопсія ворсин хоріона і . Це дозволяє суттєво збільшити інформативність та достовірність пренатальної діагностики, оскільки дає можливість отримати відомості також про аномалії розвитку плода або його інфікування.
Різновиди дослідження
В даний час практикують 2 види хоріонбіопсії:
- Трансабдомінальна, коли доступ до порожнини матки та плодових оболонок здійснюється шляхом проколу передньої черевної стінки.
- Трансцервікальна – через цервікальний канал, без порушення цілісності стінки матки.
Трансабдомінальна біопсія хоріону може бути одноголковою та двоголковою.
В даний час найчастіше віддають перевагу трансабдомінальній методиці. У цьому випадку фахівець отримує доступ до хоріону, розташованого по передній або бічні стінки на будь-якому рівні. А ось при прикріпленні ембріона по задньої поверхніматки доцільно скористатися транцервікальною методикою.
Як виконують біопсію ворсин хоріону
Перед проведенням маніпуляції призначається жінці попереднє обстеження. Воно включає загальноклінічні аналізи крові та сечі, аналіз на основні інфекції, мазок із піхви на ступінь чистоти. Обов'язковою процедурою є також незважаючи на нещодавно проведений перший скринінг. Нерідко сонографію здійснюють на день біопсії. Фактично фахівець спочатку оцінює стан матки та положення ембріона, після чого приступає до процедури забору біоматеріалу.
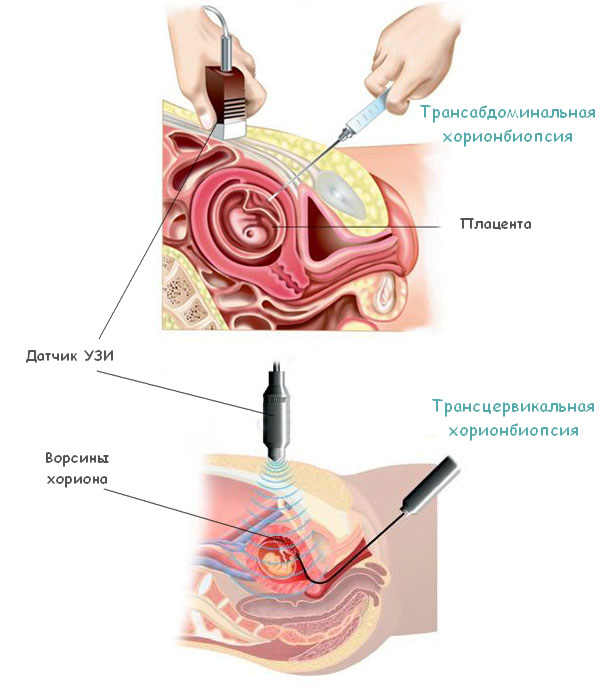
Хоча хоріонбіопсія і є інвазивною процедурою, вона проводиться в переважній більшості випадків без використання анестезії. У разі трансабдомінальної методики може бути при необхідності використано аплікаційне знеболювання для зниження дискомфорту у момент проколу шкіри.
Біопсія хоріону проводиться під обов'язковим УЗ-контролем положення пункційної голки. При цьому можуть застосовуватися метод вільної руки або спеціальний адаптер пункції. За 1-2 години до дослідження жінці рекомендується випити кілька склянок води, що дозволить наповнити сечовий міхурі тим самим суттєво покращити візуалізацію порожнини матки.
Загалом процедура (при трансабдомінальному варіанті) включає:
- Обробка антисептиком ділянки на животі, яку передбачається використовувати для пункції.
- Лінійний прокол тканин передньої черевної стінки та матки із зануренням кінчика пункційної голки до міометрію.
- Зміна положення голки таким чином, щоб вона була спрямована паралельно до хоріальної оболонки.
- Занурення голки в хоріальну тканину, вилучення мандрена та м'яку аспірацію зразка. При цьому для забору матеріалу до зовнішнього контуру голки приєднують шприц із транспортним середовищем. Якщо ж використовується двоголкова методика, хоріон занурюють лише внутрішню голку меншого діаметра. А товща провідникова голка виступає як троакар для початкового проколу черевної стінки та стінки матки.
- Вилучення голки, закриття місця проколу асептичною пов'язкою, УЗ-контроль серцебиття ембріона та стану стінки матки.
При трансвагінальній хоріонбіопсії забір матеріалу виробляють за допомогою тонкого гнучкого катетера з мандреном. При цьому шийка матки фіксується шляхом захоплення кульовими щипцями. Наконечник катетера також вводиться в хоріон паралельно стінці матки під УЗД-контролем.
Зазвичай вся процедура займає трохи більше 30 хвилин. Хоча при розташуванні хоріону з бокових стінок матки або в її кутах можливі технічні складності з доступом, що збільшить тривалість біопсії.
Для повноцінної діагностики необхідно отримати щонайменше 5 мг хоріональної тканини. Оптимальний обсяг біоптату становить 10-15 мг. Це дозволить провести за необхідності кілька видів дослідження.
Можливі ризики процедури
Інвазивність цієї методики – основний фактор ризику розвитку можливих ускладненьта наслідків. Щоправда, виникають вони нечасто і які завжди пов'язані з технічними похибками проведеної біопсії чи недостатньою досвідченістю лікаря. Загалом, за даними медичної статистики, із серйозними ускладненнями стикається не більше 4-5% пацієнток.

Можливі негативні наслідки проведення біопсії ворсин хоріону включають:
- Мимовільний аборт протягом перших 5-7 днів після процедури. Діагностується у 2–2,5% випадків. Ризик індукованого переривання вагітності вищий за трансцервікальної хоріонбіопсії.
- Кров'янисті виділення із статевих шляхів, що зустрічається в основному у жінок після трансцервікальної хоріонбіопсії. Вони можуть бути пов'язані не так з власне пошкодженням хоріону, як з травмуванням шийки матки кульовими щипцями. Тим не менш, поява у пацієнтки скарг на кровомазання вимагає уточнення джерела кровотечі з обов'язковим виключенням загрозливого аборту. Близько 20-25% жінок після трансцервікальної хоринобіопсії стикаються з таким явищем. І в більшості випадків воно усувається самостійно і без будь-яких негативних наслідків.
- Формування ретрохоріальної гематоми. Вважається фактором, що підвищує ймовірність аборту. Але здебільшого така гематома розсмоктується до 16 тижня гестації і впливає в розвитку плода. А при її прориві в порожнину матки у жінки можуть з'явитися коричнево-кров'янисті нерясні виділення зі статевих шляхів.
- Розвиток. Є рідкісним ускладненням. Багато авторів вказують на відсутність достовірних відмінностей між частотою постбіопсійних та мимовільних хоріоамніонітів.
- Порушення цілісності оболонок плода, що є найбільш ймовірним при трансцервікальній біопсії хоріону. Небезпечно закінченням амніотичної рідини та розвитком інфекційних ускладнень.
- При проведенні хоріонбіопсії на ранніх термінах гестації можливі вроджені поперечні ампутації кінцівок внаслідок трофічних порушень у сфері втручання. До кінця 1 триместру ризик розвитку цього ускладнення нівелюється. Саме тому з 1992 року хоріонбіопсія проводиться не раніше 8 тижнів гестації, переважно з 10 тижнів.
- Підвищення рівня сироваткового α-ФП. Носить транзиторний характер, не вимагає медикаментозної корекції і зазвичай усувається до 16-18 тижнів гестації. Тим не менш, необхідно враховувати ризик такого наслідку при призначенні біохімічних скринінгів 2 триместру, щоб виключити хибнопозитивні результати на ймовірність пороків.
- Аллоімунна цитопенія у плода, що можливо при . Для профілактики цього практикується введення антирезусного імуноглобуліну раніше не сенсибілізованим жінкам з резус-негативною кров'ю, якщо батько дитини резус-позитивний. Препарат вводиться зазвичай у перші 48-72 години після проведеної хоріонбіопсії.
Загалом, незважаючи на інвазивність, ця діагностична методика рідко призводить до розвитку справді тяжких ускладнень. Звичайно, багато залежить від навичок лікаря і наявної у жінки та/або ембріона патології.
Що робити після хоріонбіопсії
Після біопсії ворсин хоріону жінці зазвичай призначається профілактична терапія, спрямовану підтримку вагітності. При цьому рекомендується тимчасове обмеження фізичної активності, виключення підйому тяжкості та статевих контактів. Можуть бути також використані препарати для зниження тонусу матки, збільшена доза вагітних гормональних засобів.
За показаннями проводять антибактеріальну та кровоспинну терапію, вводять антирезусний імуноглобулін. Жінці також призначається контрольне УЗД з метою оцінки стану плода.
Результати біопсії зазвичай одержують через 10-14 днів. Такий термін пояснюється необхідністю транспортування біоматеріалу до лабораторії, очікування зростання клітин у спеціальному середовищі, проведення комплексу досліджень. Але перші орієнтовні результати можуть бути відомі вже перші кілька днів.
За негативного результату жінка продовжує виношувати вагітність. Їй вже не доводиться побоюватися наявності у плода хромосомних та генних аномалій, хвороб накопичення. Якщо ж з лабораторії було отримано позитивну відповідь, вагітна ставиться перед вибором: пролонгувати або переривати вагітність. Рішення залишається за нею, висновок лікарської комісії про доцільність проведення аборту за медичними показаннями має рекомендаційний характер.
За необхідності та доступності відповідного спеціаліста жінці та її дружині надається можливість отримання допомоги психолога. З іншого боку, часом доцільно проведення генетичного консультування інших родичів репродуктивного віку. Це дозволить заздалегідь уточнити ризик народження дитини з відповідною аномалією.
При збереженні вагітності в подальшому вирішується питання про місце та спосіб розродження, складається план обстеження та ведення новонародженого.
Зріла плацента має вигляд диска діаметром 12-20 см, товщиною 2-4 см, вагою 500-600 г. У плаценті розрізняють: хоріальну (плодову) та базальну (материнську) поверхні (пластинки). Між ними розташовується ворсинчастий хоріон (паренхіма плаценти), плацентарні перегородки та острівці екстравілізних трофобластичних клітин. Пуповина прикріплюється в центрі хоріальної платівки або дещо ексцентрично. Оболонки в нормі відходять від краю плаценти.
Хоріальна платівказовні вистелена амніональним епітелієм, зазвичай кубічним, який може ставати циліндричним або плоским. Клітини розташовані на БМ. Під нею лежить щільна сполучна тканина, у якій є плодові судини. Між хоріальною платівкою та інтервілезним простором розташовується субхоріальний фібриноїд (шар Лангханса).
Базальна платівкавідокремлює плід від матки. Вона утворюється за рахунок компактного шару базальної децидуальної оболонки, в яку вростають ворсини, що закріплюють. У ній є два шари фібриноїду - шар Рора (внутрішній у напрямку до плоду) і шар Нітабуха (зовнішній, розташовується між базальною платівкою, децидуальними клітинами та залозами ендометрію). Між двома шарами фібриноїду видно якірні ворсини, вогнища екстравіллезних трофобластичних клітин, розсіяні мізерні лімфоїдноклітинні інфільтрати та материнські кровоносні судини (спіральні артерії та вени).
Термін «фібриноїд» використовується для опису безклітинного, еозинофільного матеріалу, який утворюється плодовими та материнськими компонентами та складається з продуктів дегенерації клітин, гіалуронової, сіалової кислот, імуноглобулінів, альбумінів та ін. Фібриноїд є механічним підтримуючим каркасом, а також імунологічним бар плаценту від материнських імунологічних реакцій Фібриноїд виявляється також в інтервілезному просторі, подекуди зливаючись з ворсинами. Протяжність фібриноїду у всіх цих полях варіабельна та не обов'язково вказує на патологію. Це відноситься і до відкладень фібриноїду в субхоріальному просторі та в базальній платівці.
Плацентарні перегородки та острівці екстравілізного трофобласту. Протягом ембріогенезу більша кількість трофобласту йде на побудову ворсин. Екстравілезний трофобласт формує хоріальну пластинку, гладкий хоріон, перегородки та острівці. Перегородки відходять від базальної платівки та поділяють плаценту на котилідони (частки або часточки). Вони рідко доходять до плодової пластинки і складаються з екстравілізних трофобластичних клітин (так звані Х-клітини). Острівці екстравілізного трофобласта розташовуються безладно протягом між материнською та плодовою пластинками. Вони побудовані з Х-клітин, фібриноїду та кількох децидуальних клітин. Х-клітини мають секреторну активність, у зв'язку з чим у центрі острівців часто утворюються кісти діаметром від 4 см і більше.
Паренхіма плаценти (ворсинчастий хоріон, котилідони)представлена стовбуровими ворсинами з дрібнішими, ніж у хоріальній платівці, плодовими судинами, проміжними, термінальними ворсинами та міжворсинчастим простором. У зрілій плаценті є 10-40 котиледонів (плацентонів). У центрі кожного котиледону розташовується невелика кількість тісно упакованих мезенхімальних (ембріональних) та незрілих проміжних ворсин, на периферії – зрілі проміжні та термінальні (кінцеві) ворсини. Наприкінці вагітності ворсинчасте дерево представлене в основному стовбуровими та кінцевими ворсинами.
Усі ворсини мають загальний план будівлі. Поверхня ворсини утворена СТФ, за ним слідує ЦТФ. Трофобластічна БМ (ТФБМ) відмежовує СТФ та ЦТФ від строми ворсин. СТФ має нерівномірну товщину і складається з декількох зон, без різких кордонів, що переходять одна в одну: епітеліальні пластинки, синцитій, що не містить ядер, синцитій з рівномірним розташуванням ядер і синцитій з накопиченням ядер. Епітеліальні пластинки формують частину синцитіокапілярних мембран (СКМ) – місце контакту стінки капіляра у термінальній ворсині із шаром цитоплазми хоріального епітелію. Синціокапілярні мембрани є спеціальними полями газообміну між матір'ю та плодом. До 32 тижня вагітності їх кількість невелика, до кінця вагітності вони є у 20% ворсин. Ділянки з накопиченням ядер у СТФ поділяють на синцитіальні проліферуючі вузлики та синцитіальні містки. Синцітіальні вузлики (СУ) утворені скупченням ядер, розташованих у 2-3 пласти один над одним. Вони можуть вибухати чи, навпаки, вдавлюватися в строму ворсини, у разі їх називають синцитіальними нирками (СП). Під синцитіальними містками розуміють синцитіальні зв'язки між суміжними ворсинами того самого ворсинчастого або сусіднього дерева. В області містків можуть зустрічатися судини, що здійснюють зв'язок між капілярами сусідніх ворсин. Необхідно підкреслити, що ці структури однаково виглядають на тангенціальних зрізах.
Цитотрофобласт - це уривчастий клітинний шар, розташований під СТФ. Клітини ЦТФ, або клітини Лангханса, персистують до кінця вагітності, але їх кількість значно зменшується. У зрілій плаценті близько 1/5 поверхні ворсин мають двошаровий трофобласт.
Строма ворсин складається з фібробластів, ретикулярних клітин, клітин Кащенко – Гофбауера (КГ клітини), колагенових, ретикулярних волокон (еластичні волокна не зустрічаються) та міжклітинної речовини. У термінальних ворсинах строма представлена розширеними синусоїдами, утвореними ретикулярними клітинами та одиничними колагеновими волокнами.
Стовбурові (опорні) ворсини(20-25% від усіх ворсин) беруть початок від хоріальної платівки і продовжуються приблизно на 2/3 товщини плаценти. Вони поділяються на гілки 1-3-го порядку залежно від діаметра та типу плодових судин. Стовбурові ворсини 1-го порядку локалізуються в субхоріальному просторі. Це відносно короткі та широкі ворсини з щільною сполучнотканинною стромою, центрально розташованими артеріями та венами. Вони вистелені одношаровим СТФ, який часто витончений, нерідко з великими дефектами, закритими фібриноїдом. Стовбурові ворсини 2-го порядку за будовою близькі до вищеописаних, але мають менший діаметр, а плодові судини - більш тонку стінку, наближаючись до дрібних артерій і вен. Ці ворсини гілкуються. Стовбурові ворсини 3-го порядку містять артеріоли та венули, розрізнити які за будовою складно.
Проміжні ворсиниділяться на зрілі та незрілі Незрілі проміжні ворсини (0-5% всіх ворсин) є продовженням стовбурових ворсин. З'являються близько 8-го тижня вагітності, переважають у недоношених плацентах. Вони неправильної форми, з пухкою ретикулярною стромою, капілярами та численними каналами, що містять КГ-клітини. Хоріальний епітелій переважно двошаровий, з добре помітними ЦТФ клітинами. На поверхні можуть утворюватися СУ. Цей відділ хоріону забезпечує розгалуження та лінійне зростання хоріального дерева. Зрілі проміжні ворсини (приблизно 25%) відходять від незрілих проміжних ворсин. Вони довгі, тонкі, з кровоносними судинами, що не мають середньої та адвентиційної оболонок, з рідкими стромальними каналами, без КГ-клітин. Ці ворсини мають ендокринну та метаболічну активність і регулюють мікроциркуляцію.
Термінальні ворсини(50% і більше) - кінцеві (на кшталт гілок винограду) розгалуження зрілих проміжних ворсин Вони мають багато капілярів, венозні синусоїди і є основним місцем газообміну між плодом і матір'ю і разом з периферичними проміжними ворсинами беруть участь в обміні речовин,
Мезенхімальні (ембріональні) ворсини- це великі, багатолопатеві ворсини, що становлять основу паренхіми плаценти у перші 7-8 тижнів вагітності. Вони мають ретикулярну строму, що зберігається до 14 тижнів численні стромальні канали, в яких містяться КГ-клітини. Стромальні канали є нормою, а чи не ознакою набряку.
Морфологічне дослідження плаценти дозволяє виявити різні зміни.
Основним критерієм диференціальної діагностикиз прижиттєвими змінами є поширеність морфологічних змін, оскільки вони мають переважно осередковий характер. Ворсини зазнають вторинних змін внаслідок облітерації фетальних судин та зниження перфузії плаценти.
Велика (збільшена) плацента (гіперплазія, гіпертрофія плаценти, гігантська плацента). У зв'язку з непостійною кількістю крові у плаценті плацентарна вага не може бути точним маркером для визначення великої або маленької плаценти. Більш точним показником є плодово-плацентарний коефіцієнт (ППК) – відношення маси плода до маси плаценти, який при доношеній вагітності дорівнює 7,0 (1:7). Збільшеною вважається плацента, якщо її маса на 100-150 г перевищує середні показники цього терміну вагітності, тобто. при доношеній гіперплазованій вагітності є плацента вагою 750 г і більше, з ППК - менше 1:4.
Макроскопічно: плацента бліда, набрякла. Мікроскопічно: ворсини збільшені, добре видно обидва шари трофобласта, строма надмірна, з великою кількістю КГ-клітин, нерідко набрякла. У плодових судинах є ядерні еритроцити. Велика плацента зустрічається при ГБН, деяких внутрішньоутробних інфекціях (токсоплазмоз, сифіліс, парвовірус В19, ЦМВІ, краснуха); цукровому діабеті(СД) та гестаційному діабеті; ВПР плода (особливо застійних пороках серця та кістозно-аденоматозному пороку легень); уроджених пухлинах плода (нейробластома, тератома, лейкемія); уродженою неімунною водянкою плода; уродженому нефротичному синдромі; трансфузійному синдромі близнюків; пухлинах плаценти, синдромі Відемана - Беквіта та ін.
Маленька плацента (гіпоплазія плаценти). Маленькою називається плацента, якщо її маса на 2 сигмальні відхилення менше норми, тобто. при доношеній вагітності маса такої плаценти менше 300 г, а ППК - більше 1:7. Макроскопічно: вона тонша за нормальну, в ній можуть бути численні старі інфаркти. Мікроскопічно: характерні переважання малих ворсин, звуження просвіту судин ворсин, осередковий або дифузний фіброз та гіаліноз строми. Маленька плацента спостерігається при гестозі, гіпертонічної хвороби, хронічної серцевої та ниркової недостатностіу матері, вираженої гемолітичної анеміїплода, трисомія 13 і 18, куріння матері. Поєднується з вадами посліду та плоду. Крайній рівень гіпоплазії плаценти може бути причиною внутрішньоутробної загибелі та недорозвинення плода.